
La covid-19 ha venido a relevar en la agenda pública lo que venimos denunciando hace 25 años, la salud de la población está determinada por el modelo de producción y reproducción social que genera empobrecimiento, desigualdad, enfermedad y muerte, y el sistema nacional de salud funcional a las políticas neoliberales, está deliberadamente precarizado, desfinanciado y mantiene inequidades sanitarias por cuestiones de género, clase social, etnia y territorio. No obstante, estamos ante la oportunidad histórica de construir un sistema de salud universal, gratuito, integral y de calidad, pero el Estado se desentiende de los aprendizajes que este año 2020 ha dejado al mundo global, y promueve la privatización con un modelo de reforma similar a las propuestas de la década del 90 y el lucro por encima de la vida.
Balance de los 25 años
A 25 años, la covid-19 vino a relevar en la agenda pública la deuda histórica que ya denunciábamos desde los años 90.
Desde 1996, el exiguo presupuesto asignado al Ministerio de Salud Pública y Bienestar Social (MSPyBS), así como la baja ejecución, han condicionado al sistema de salud a un permanente desabastecimiento de insumos y medicamentos, al deterioro de la infraestructura y a la precarización laboral de las personas trabajadoras de este sector.
A finales de los 90 llegaron a faltar incluso insumos esenciales, tales como los biológicos para el Programa de Vacunación[1], y en plena epidemia de sarampión, la deuda con el Fondo Rotatorio del Programa Ampliado de Inmunizaciones retrasó la provisión de insumos para la campaña, que finalmente tuvo que iniciar con dosis donadas por el Brasil[2]. Además, se produjeron dos huelgas hospitalarias[3], debido a las precarias condiciones en la atención en los hospitales y los centros de salud[4].
A inicios de la década del 2000, el Estado respondió a la crítica situación sanitaria con proyectos focalizados en la salud materna infantil, financiados por el Banco Interamericano de Desarrollo (BID) y el Banco Mundial. Estos programas registraron problemas de ejecución y no obtuvieron el impacto esperado en los indicadores de salud[5]. En el 2006, si bien se aprobó la Ley N.º 2907/2006 de “Aseguramiento Presupuestario para los Programas de Salud Reproductiva y Kit de Partos”, lo cierto es que tuvo limitaciones en la implementación, debido a que las partidas presupuestarias para la compra de anticonceptivos no se ejecutaron y persistieron las denuncias de falta de insumos. En el 2007 se presentó el Parlamento el proyecto de ley de Salud de Sexual, Reproductiva y Materno Perinatal, con el objetivo de proteger los derechos sexuales y reproductivos, pero debido a la presión ejercida por grupos fundamentalistas[6] fue rechazada.
En cuanto a los arreglos institucionales del Estado, en 1996 se aprobó la Ley N.º 1032. “Que crea el Sistema Nacional de Salud”, sin debate parlamentario, y tras la sanción ficta en el Senado. Esta ley y su decreto reglamentario N.º 19966/1998 que “reglamenta la descentralización sanitaria”, apuntaron a la autogestión municipal como alternativa ante la desfinanciación central del Estado. La lógica fue otorgar competencias a los municipios para la administración de los servicios sanitarios públicos, incluyendo la vigilancia sanitaria y epidemiológica local. Estas últimas funciones rectoras en la práctica no llegaron a ser asumidas. Entre el 2002 y 2007, una veintena municipios que suscribieron acuerdos con el MSPyBS, administraron un porcentaje del ingreso de recursos conseguidos a través de aranceles locales, pero no lograron incidir directamente en las barreras de acceso, y se profundizó la precarización laboral para los trabajadores y las trabajadoras de salud[7].
El presupuesto como herramienta política y técnica fundamental para avanzar hacia el pleno respeto, protección y garantía del derecho a la salud, ha arrastrado históricas limitaciones, a excepción de algunos años. Entre 1997 y 2014, el gasto público en salud aumentó significativamente, del 2,5% del PIB al 4,5% del PIB[8]. Específicamente, entre los años 2009 y 2014 se registró un crecimiento de gastos corrientes en salud del MSPyBS del orden de 30% anual (a excepción del 2013[9]). Desde el 2015, en coincidencia con la Ley N.º 5098 de “Responsabilidad Fiscal”[10] este crecimiento cayó a menos del 5%[11], dificultando la respuesta a la creciente demanda de servicios.
Una de las consecuencias de la falta de acceso ha sido la lógica histórica de la migración por salud, un peregrinaje –visibilizado en los informes de los años 2007 y 2008– en el que se registró el traslado de centenares de familias a la Argentina para acceder los hospitales públicos[12] ante la desatención del Estado paraguayo[13].
En 2008 se produjeron avances en la eliminación de algunas barreras económicas y geográficas en el acceso a la salud. El MSPyBS aprobó las “Políticas públicas para la calidad de vida y salud con equidad” bajo los principios de universalidad, integralidad, participación social e interculturalidad. En la gestión se cambió de la lógica de atención por niveles a la de redes integrales e integradas de salud, y se proyectaron metas cuantificables y progresivas. Así se aprobó la estrategia de Atención Primaria de la Salud (APS), cuyo objetivo inicial fue llegar a 1.300 Unidades de Salud Familiar (USF) y 125 policlínicas de especialidades, para garantizar la atención en territorios sociales, con una cobertura poblacional de entre 2.500 y 5.000 habitantes. Entre 2008 y 2012 se crearon 704 USF, en los años siguientes hasta 2019, hubo una desaceleración y precarización de esta estrategia, y solo se crearon 104 USF adicionales (un 62% de la meta de una década atrás).
Un hito fundamental para la garantía del derecho a la salud fue la declaración de gratuidad universal de las internaciones hospitalarias, así como de las cirugías de urgencias y programadas de las diferentes especialidades, a través de la Resolución N.º 140, que derivó en el 2013, en la promulgación de la Ley N.º 5099 de “Gratuidad de los Aranceles de las Prestaciones de Salud de los Establecimientos del MSPyBS”[14]. La gratuidad contribuyó a evidenciar la demanda de atención no satisfecha, que anteriormente ni siquiera había sido cuantificada. Entre 2007 y 2011 se registró un aumento del 77% de consultas y del 58% en el número de personas atendidas, pero persistieron las deficiencias en la calidad de atención por el insuficiente desarrollo de las redes de atención[15].
A pesar de los avances del periodo 2009-2012, este no estuvo exento de tensiones y conflictos. En estos años, la descalificación permanente de los gremios médicos respecto de la nueva estrategia de Atención Primaria de la Salud y la permanente deslegitimación de las acciones por parte de la prensa comercial, indicaron el rechazo de los sectores políticos tradicionales y los poderes técnicos retardatarios hacia este cambio de paradigma.
En cuanto a las condiciones de los trabajadores y trabajadoras de salud en el sistema público, si bien se reportaron avances en el 2009 con la introducción de concurso de méritos[16] y el incremento de los salarios que contribuyeron a la profesionalización, las denuncias por prebendarismo y partidización persistieron, y a pesar de varios intentos de los sectores afectados e incluso del apoyo legislativo, no llegó a implementarse la Carrera Sanitaria.
Es importante subrayar que han existido poblaciones históricamente excluidas y permanentemente vulneradas en su derecho a la salud. Con la Ley N.º 5469/2015 “De Salud Indígena” se obtuvo un avance en el reconocimiento de sus necesidades particulares, sin embargo, han persistido las grandes inequidades y las personas de pueblos indígenas siguen teniendo los peores indicadores de salud[17].
En el 2019, el MSPyBS anunció públicamente que estaba dando pasos en la reforma del sistema de salud, con el apoyo del Banco Mundial. La reforma propuesta está orientada al mercado y a ampliar la participación del sector privado como prestador de servicios, financiados con recursos públicos. Con esta reforma se pretende sustituir la gratuidad de la salud, por el de la protección financiera de los estratos más pobres, y la universalidad del derecho (acceso de todas las personas en igualdad a la atención en salud según su necesidad particular) por la universalidad de las coberturas (un paquete de servicios mínimos para todas las personas).
Situación del derecho
Presupuesto con Covid o sin Covid desnuda los problemas de gestión y de corrupción
El presupuesto 2020 aprobado por el Congreso aumentó solamente el 7% con respecto al 2019, un incremento que, como viene señalándose en años anteriores[18], responde a la lógica del desfinanciamiento progresivo[19] de la salud pública (gráfico 1), a pesar de las deficiencias históricas que tienen los servicios de salud para atender a las necesidades de la población.
Gráfico 1. Presupuesto aprobado y ejecutado del MSPyBS, Paraguay 2016-2020
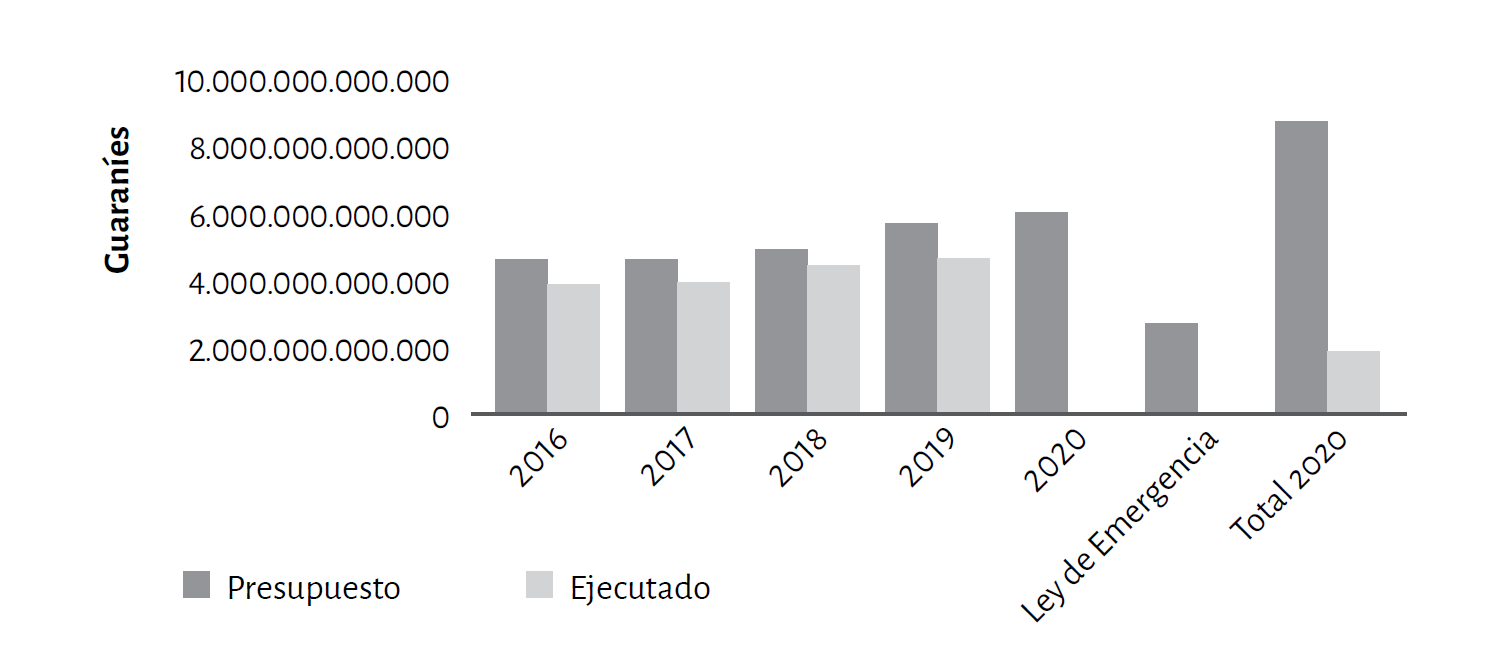
Con la pandemia y la declaración de emergencia de salud pública a nivel internacional, el MSPyBS tomó medidas extraordinarias para incrementar la capacidad de atención del sistema de salud a las personas con covid-19. A través de la Ley de Emergencia N.º 6524, el Gobierno accedió a un préstamo de USD 1.600 millones, de los cuales USD 489 millones fueron finalmente destinados para Salud Pública. Dentro del presupuesto, el crédito externo presentó un crecimiento del 274,7%, del cual el 167,5% correspondió a donaciones, destinadas a fortalecer el sistema sanitario[20], alcanzando un total de USD 377.889[21] en recursos económicos, y USD 10.000.000[22] en donaciones de equipamiento biomédico, entre otras donaciones. Además, se reprogramaron créditos ya aprobados anteriormente para otras inversiones públicas. El MSPyBS nunca había obtenido tantos recursos como en el 2020.
Durante los primeros meses de la pandemia hubo una alarmante baja ejecución presupuestaria y se evidenciaron graves problemas de gestión. En julio, solo el 5,5% de los recursos para la emergencia habían sido utilizados y para octubre, de los 489 millones de dólares aprobados para el MSPyBS[23] la ejecución llegaba escasamente al 10%. Si bien el MSPyBS arrastra limitaciones históricas de gestión, la ejecución relacionada a la emergencia por la covid-19, se vio agravada por los problemas de escasez y la subida de los precios en el mercado nacional e internacional, generados por el exceso de demanda y la especulación[24] en los primeros meses de la pandemia, así como por los actos de corrupción[25] y el incumplimiento de los términos de referencia de las empresas adjudicadas, que resultaron en la cancelación de varios contratos y retrasos en la disponibilidad de los insumos y equipos médicos[26]. La baja ejecución en el resto de los programas no tiene ninguna justificación.
Acceso universal a la salud: avances y retrocesos
Medidas de contención frente a la pandemia
El 7 de febrero la OMS declaró la Emergencia Internacional por el brote de coronavirus, y el primer caso confirmado en Paraguay fue el 7 de marzo. Paraguay fue uno de los países que tomó las medidas de vigilancia y prevención con mayor rapidez[27], lo que permitió, durante los primeros meses de la contingencia, que el número de casos por millón de habitantes, así como la letalidad[28] se mantengan inferiores al resto de la región. Entre las medidas tomadas estuvieron: la suspensión temprana de clases y eventos masivos (desde el 20 de marzo de 2020); el aislamiento preventivo general y el cierre de fronteras (desde el 16 de marzo de 2020); la instalación de albergues supervisados y el testeo universal para viajeros (desde el 9 de abril de 2020); el fortalecimiento de la vigilancia, con rastreo de contactos y testeos a sospechosos. Desde el 4 de mayo (SE19), debido a la presión de los sectores económicos, y con la escasa protección social a la población, el Gobierno implementó un Plan de Levantamiento Gradual del Aislamiento Preventivo General (Cuarentena Inteligente). En el gráfico 2 pueden observarse los efectos del levantamiento. Durante el mes de mayo, la mayoría de los casos fueron detectados en los albergues de salud, y a partir de junio (SE25) aumentaron los casos en la comunidad, sin nexo conocido (gráfico 2).
Gráfico 2. Casos confirmados de covid-19 por semana epidemiológica y región regiones, en Paraguay, 2020
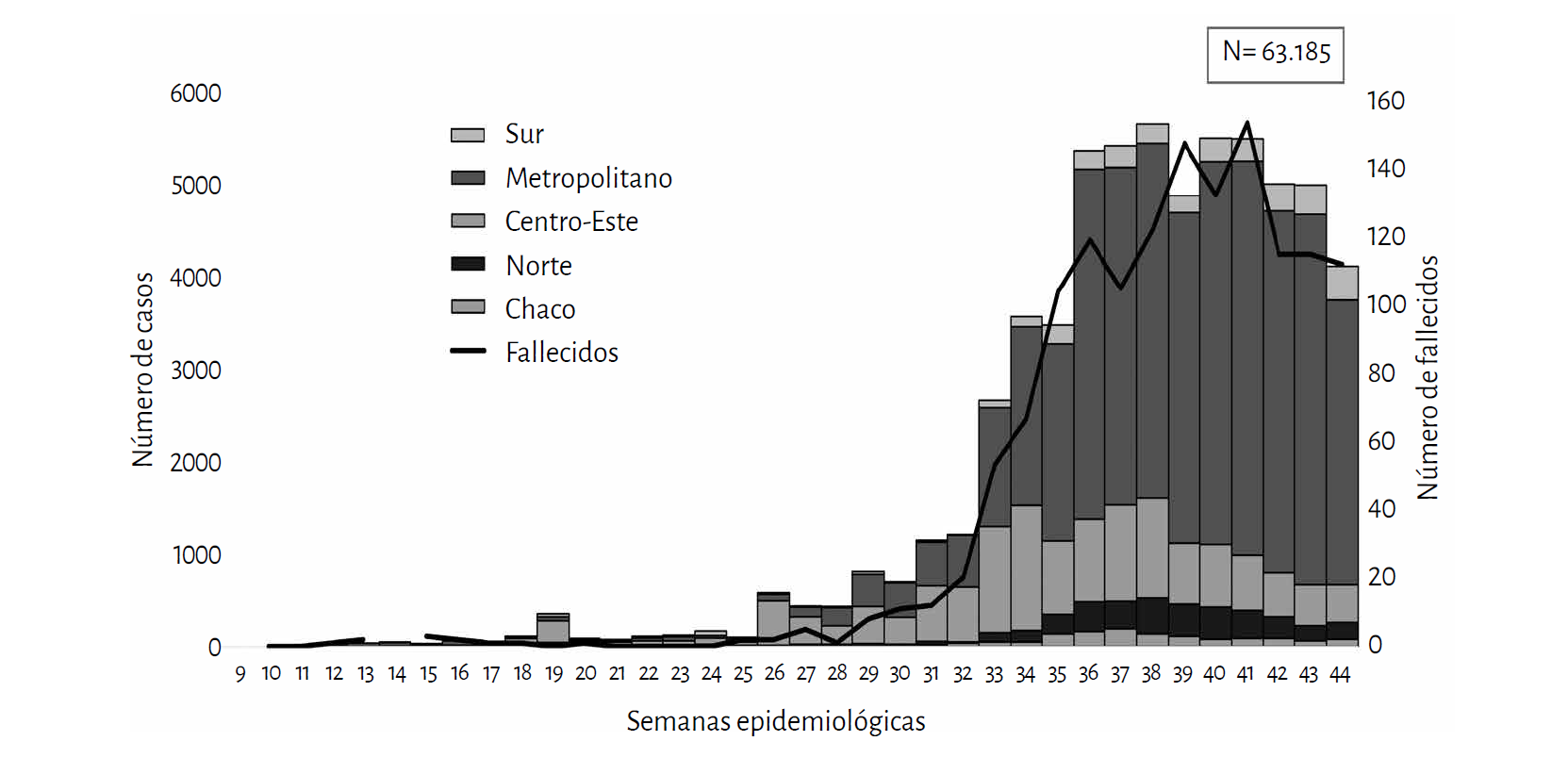
Entre los meses de julio y agosto (SE28-SE36), el número de casos de covid-19 se incrementó notablemente, según se observa en el gráfico 2. No obstante, desde septiembre y hasta finales de octubre (SE37-SE42), la tasa de incidencia acumulada de la enfermedad y su tasa de mortalidad se mantuvo constante, por debajo de la tendencia regional[29]. Al 7 de noviembre de 2020, en Paraguay se habían registrado 66.481 casos confirmados y 1.472 personas fallecidas[30].
Albergues, una experiencia limitada
La cuarentena obligatoria supervisada en albergues habilitados[31] para las personas que regresaban al país fue una medida epidemiológica de contención frente a la covid-19 que, al comienzo de la pandemia, junto con las medidas de aislamiento preventivo de la población, tuvo como logro la contención y ralentización de la circulación comunitaria del virus.
Algunas limitaciones de dichos albergues, con consecuencias para los derechos de las personas que fueron privadas de su libertad, radicaron en la falta de estandarización de las condiciones de dichos espacios, tanto en infraestructura, como en el trato del personal a cargo, en la alimentación, limpieza, entre otros. En algunos albergues se observó la falta de atención médica y psicológica oportuna, a pesar de la evidencia de que muchas personas presentaban cuadros de estrés, ansiedad, y problemas de sueño, situación que se vio agravada por la falta de acceso a información sobre su situación personal[32].
Medidas extraordinarias en el Sistema de Salud: Pabellones de Contingencia para la covid-19
En el 2019 se recomendó al Estado aumentar la capacidad de internación y de terapia intensiva, para hacer frente al déficit y a las inequidades sanitarias generadas por las desigualdades en el acceso y de cobertura a nivel territorial en el país. Con el presupuesto 2020 aprobado por el Congreso, no se proyectaba la mejora sustancial en este sentido, pero la coyuntura extraordinaria de la pandemia y con la aprobación de la Ley de Emergencia, se obtuvieron los recursos necesarios para realizar aceleradamente un crecimiento cuantitativo.
Con el objeto de incrementar la capacidad de internación y de terapia intensiva, se construyeron sietepabellones de contingencia para casos respiratorios, a través de un acuerdo entreMSPyBS y el Ministerio de Obras Públicas y Comunicaciones (MOPC), con los fondos obtenidos a partir de la reprogramación de un préstamo anterior del BID[33]. Los centros de salud beneficiados fueron: Hospital Pediátrico Niños de Acosta Ñu, Hospital Distrital de San Ignacio, Hospital Distrital Lambaré, Hospital Distrital de Limpio, Hospital Regional de Pedro Juan Caballero, Hospital Regional de Ciudad del Este y Hospital Nacional de Itauguá[34].
En terapia intensiva, el sistema de salud pública pasó de 304 camas en el 2019, a 529 camas con una proyección de ampliación de hasta 570[35] al terminar el 2020. De estas camas, 480 han sido destinadas a los cuadros respiratorios de adultos[36]. El crecimiento en las camas de Unidad de Terapia Intensiva (UTI), sin embargo, no ha hecho frente a las inequidades sanitarias históricas del sistema, ya que la cobertura se ha centrado fundamentalmente en Asunción y Central con 348 camas, mientras que los departamentos de Canindeyú, Paraguarí, Villa Hayes, Ñeembucú, Alto Paraguay y Boquerón, no tienen ni una sola cama.
Según estimaciones de la OMS en Paraguay, en virtud de la cantidad poblacional y sin tener en cuenta las medidas extraordinarias por la pandemia, el sistema de salud pública debería tener disponibles 700 camas de terapia intensiva. Sin embargo, existe una limitación estructural para poder realizar este crecimiento[37], ya que, en el país únicamente existen 220 médicos y médicas intensivistas y 700 profesionales de enfermería especializados en el área[38]. Los profesionales no optan por esta especialidad, debido a las condiciones de precariedad en las que tienen que realizar su trabajo en el sector público: guardias de hasta 24 horas con una remuneración no adecuada a las responsabilidades del cargo y los horarios; falta de insumos biomédicos, reactivos y medicamentos en los servicios que dificultan su labor y generan problemas de salud mental, como ansiedad y estrés en los profesionales, entre otros[39].
Medidas poco extraordinarias favorecen a los servicios privados de salud[40]
Con la flexibilización de la cuarentena inteligente en agosto, hubo un incremento de los casos de covid-19. El 3 de septiembre, ante el inminente pico de la pandemia y el desborde del precarizado servicio público de salud, se aprobó el Decreto presidencial N.º 4010, que facultó al MSPyBS, como medida extraordinaria, a la compra de servicios de internación y terapia intensiva a sanatorios privados[41] y al uso de laboratorios también de este sector. Esta medida denominada extraordinaria, en realidad ha sido una práctica permanente de los últimos años, ya que, en simultáneo al desfinanciamiento deliberado de la salud pública, se han venido transfiriendo recursos del Tesoro al sector privado, a través de seguros VIP y tercerizaciones de servicios. El incremento de esta transferencia de recursos públicos al sector privado por parte de los gobiernos de turno ha pasado de ser del 4% a más del 12%[42] del total de la inversión pública en salud.
Desprotección del personal de salud, golpeó también la atención en los servicios
Desde el mes de marzo, distintos gremios de salud manifestaron públicamente sentirse desprotegidos frente a la covid-19. El 17 de agosto emitieron un comunicado conjunto[43], por el cual denunciaban los desabastecimientos de insumos de bioseguridad y equipamiento biomédico, y el incremento del número de contagios entre las y los profesionales[44]. En septiembre, el MSPyBS emitió una alerta[45] por el incremento de los contagios en trabajadores y trabajadoras de salud[46]. Además, ante las condiciones de inseguridad y miedo, el personal de salud presentó cuadros de estrés y ansiedad[47]. Esta situación también produjo limitaciones en el acceso a los servicios de salud, particularmente en el primer nivel, ya que algunos y algunas profesionales disminuyeron los horarios de trabajo en las USF, algunos dejaron de atender casos respiratorios, y algunos servicios incluso se quedaron sin atención.
Epidemias invisibilizadas
Personas con ECNT, vulnerabilizadas y vulnerables ante la covid-19
Las Enfermedades Crónicas No Transmisibles (ECNT), entre las que se encuentran las afecciones cardiovasculares, la diabetes, las enfermedades respiratorias crónicas y el cáncer son la primera causa de muerte en el país y tienen mayor carga de morbilidad. Este año, con la pandemia de covid-19, debido a la mala gestión de la cartera sanitaria, las medidas de aislamiento social, la reducción de horas e incluso la suspensión de la atención en algunos servicios, muchas personas que necesitan tratamiento para ECNT no pudieron acceder a los servicios sanitarios, ni a los medicamentos necesarios. Esta situación, además de impactar en la salud de las personas con alguna ECNT, ha vulnerabilizado a las personas frente a la covid-19. Así, del total de fallecidos por covid-19, el 95% tenía algún factor de riesgo, mientras que el 66% (783/1.188) tenían al menos dos factores coadyuvantes. Entre los factores y/o comorbilidades se encontraron por orden de incidencia, las cardiopatías, la diabetes y la obesidad, y el grupo etario más afectado fue el de los mayores de 65 años[48].
En el caso de las personas con cáncer, 106 fueron diagnosticadas con covid-19 (0,4% del total de confirmados), y la mayoría fueron mujeres del departamento Central con cáncer con mama[49]. En este sentido, las mujeres denunciaron su exposición al virus[50], con la decisión del MSPyBS de trasladar el servicio de Mastología al que accedían 200 pacientes oncológicas, del Hospital Nacional de Itauguá al Hospital San Pablo de Asunción. El anterior espacio donde radicaba Mastología pasó a ser una sala de terapia intensiva para pacientes con covid-19. La Sociedad Paraguaya de Mastología manifestó públicamente su preocupación por la postergación y la diminución en la atención a enfermedades como el cáncer, que tienen alta tasa de morbilidad y mortalidad en la población[51].
Cáncer, con recursos, pero con pésima gestión: muertes evitables y sufrimiento
En Paraguay fallecen por cáncer alrededor de 4.000 a 4.500 personas por año[52], y aproximadamente 12.000 son diagnosticadas[53]. Es la primera causa de muerte prematura antes de los 70 años, y la segunda causa en términos poblacionales. Se desconocen los datos precisos de prevalencia, incidencia y supervivencia[54]. El cáncer es una enfermedad multicausal y compleja, relacionada no solamente a factores de riesgo (estilos de vida individuales), sino también a modos colectivos de vida que determinan la salud y que no pueden ser cambiados individualmente, como el acceso a políticas públicas garantes del bienestar y la calidad de vida, ambientes saludables, modos de producción, trabajo y patrones culturales de consumo, garantías de protección social durante todo el ciclo de vida, entre otros.
A pesar de la Ley N.º 6266 de “Atención Integral a las Personas con Cáncer”, el Estado paraguayo sigue dando una respuesta deficiente en su abordaje, lo que se visualiza en su incapacidad de reducir significativamente las muertes prematuras, en aumentar las tasas de supervivencia[55], y en mejorar la calidad de vida de las personas afectadas, posicionándose como el penúltimo país[56] con la peor calificación en políticas y planificación de toda la región latinoamericana, y en el último lugar, en términos de acceso a los servicios de salud[57]. En el 2020 esto quedó en evidencia con el incumplimiento de indicadores de las instituciones de referencia, y los graves problemas de gestión y ejecución presupuestaria.
Durante todo el año se registraron faltantes de medicamentos para el seguimiento de tratamientos oncológicos, tanto en el MSPyBS[58] como en el IPS[59]. El Instituto Nacional del Cáncer (Incan) a mediados de año, solo había realizado el 56,7% de las atenciones previstas y ejecutado el 11,3% de los recursos asignados (40 mil millones, de 354 mil millones asignados) para ese semestre, siendo uno de los programas del MSPyBS con menor ejecución presupuestaria. En el caso del programa de atención a población con cáncer de cuello uterino, segunda causa de muerte por cáncer de las mujeres, la ejecución fue todavía menor, alcanzando solamente el 3,2% de lo previsto, y una ejecución de Gs. 38 millones, de los Gs. 1.214 millones asignados[60].
Asimismo, se interrumpieron los tratamientos de radioterapia a 80 personas, por la avería en dos ocasiones del único acelerador lineal del sector público. Según las directrices europeas, se recomienda un acelerador lineal por cada 183.000 a 500.000, personas, es decir mínimo deberían estar disponibles 14 equipos, sin embargo, recién en octubre de este año, el MSPyBS arregló un acelerador, compró otro, y proyectó la compra de un tercero. En este sentido, hay que mencionar que, si bien esto disminuye la brecha, aún estamos lejos de la recomendación internacional y es necesario superar la inequidad producida por la centralización de estos servicios en la capital del país, ya que las personas que requieren de este tratamiento deben desplazarse, con lo que esto supone en términos de gasto de bolsillo e impacto en la economía familiar.
Es importante mencionar que la ineficiencia en la implementación de una política universal del cáncer también puede interpretarse a partir de la interseccionalidad de la clase y del género. El cáncer de cuello uterino, un cáncer prevenible en gran medida, tiene una altísima tasa de incidencia y mortalidad en el país. A pesar de que la vacuna contra el HPV previene el 70% de los cánceres cervicales, y de que los estudios de papanicoláu, que ayudan a la detección temprana, son gratuitos en los servicios públicos. Por lo que se evidencian las grandes desigualdades en el acceso a la salud, que afectan principalmente a las personas de los estratos socioeconómicos más bajos.
Al menos fallecieron 100 personas con cáncer por la mala gestión
Durante todo el 2020 hubo manifestaciones públicas por falta de tratamiento de quimioterapia y radioterapia[61] en el país. Las organizaciones de pacientes que reciben sus tratamientos en el sector público denunciaron permanentemente la muerte evitable de aproximadamente 100 personas por falta de acceso[62]. Así como en el MSPyBS hubo suficientes recursos, pero una ineficiente gestión de la cartera sanitaria, la vicepresidenta de la Asociación de Pacientes Oncológicos de IPS, Gloria Fornerón, señaló a la prensa que el problema con el tema de los medicamentos en el IPS es también la mala gestión.
Invisibilizar, para ocultar las causas y los causantes de la peor epidemia de dengue de los últimos años
El dengue es una enfermedad endémica en América Latina. Desde los 90 la epidemia ha crecido a más del doble en su incidencia poblacional, pasando en el 2001 de 482.799 personas afectadas por dengue, a 3.139.335 de personas en el 2020. Desde hace cuatro décadas, los países de la región, incluido Paraguay, han venido construyendo y profundizando modelos de producción basados en actividades extractivistas de carácter intensivo, como las explotaciones mineras al aire libre, las grandes extensiones de monocultivo (caña de azúcar, soja, banano, etc.) y la ganadería. En los últimos 25 años, Paraguay ha pasado de tener 27 millones de hectáreas de bosque a tener 12,9 millones, en las zonas del Chaco y región Oriental. El 80% de las tierras cultivables están sembradas de soja. En el 2013, fue el segundo país del mundo con tasa de deforestación más alta, coincidiendo con la peor epidemia de dengue de los últimos 20 años, y en el 2019 el cambio climático[63] castigó el país con temperaturas superiores a los 40 grados y graves inundaciones que desplazaron a miles de personas en las zonas urbanas. Cuando la agricultura extensiva sustituye al bosque, la regeneración de los arbustos proporciona un entorno mucho más apropiado para los mosquitos, es decir, la desaparición de bosques es garantía para el incremento y agravamiento de las epidemias[64].
Así, en este contexto, a finales del 2019 y principios del 2020, volvieron a darse las condiciones para una de las epidemias de dengue más grandes de la historia del país[65].
En el registro del MSPyBS, para el año 2020 constan 160.000 personas afectadas, entre casos diagnosticados y casos notificados que no fueron confirmados, y un total de 73 personas fallecidas[66]. Sin embargo, se sospecha que el número fue mucho mayor[67], no solo por la mera observancia familiar y comunitaria, sino por las declaraciones de las autoridades del Ministerio[68] que afirmaron que únicamente podíamos ver una parte de la epidemia. En febrero, parlamentarios de la oposición denunciaron la posible falta de transparencia sobre la envergadura del problema, así como el ocultamiento de datos. La Cámara de Diputados declaró emergencia sanitaria (una declaración política) sin acuerdo con la cartera sanitaria, que lo consideró innecesario para afrontar el avance del dengue y sus repercusiones en el sistema de salud[69]. El 27 de marzo, el MSPyBS dio por terminada la epidemia de dengue (antes de los 90 días de la declaración del Congreso).
El sistema de salud estuvo prácticamente colapsado desde inicios de año y así recibió la declaración de la emergencia por la pandemia de covid-19. En la agenda pública, con esta nueva declaración, quedaron una vez más invisibilizadas: las víctimas de la epidemia del dengue; la insuficiente respuesta estatal para prevenirla, las barreras de acceso para atender a la población en el sistema de salud; el impacto económico; y a los que generan las condiciones para que cada vez más se agraven e intensifiquen este tipo de males ahora endémicos.
La reforma del sistema de salud con tintes privatistas se aceleró con la pandemia
El Gobierno presentó públicamente al Congreso, en febrero 2020, la “Propuesta de reforma gradual del sistema de salud 2019-2030”, y durante los primeros meses de la pandemia presentó los avances a la Comisión bicameral para la reforma del Estado, sin habilitar ningún espacio de participación ciudadana.
Esta propuestatomacomo modelo a la Cobertura Universal en Salud, con tres ejes en su primera fase de implementación: i) separación de la rectoría y de la prestación (provisión) de servicios en salud; ii) integración de servicios; y iii)mejora en la compra y gestión de insumos y medicamentos a través de la centralización. La reforma plantea el reordenamiento de todo el sistema de salud, y supone un avance en algunos elementos determinados, ya que define los roles y responsabilidades de los actores del sistema de salud, tanto públicos como privados; incrementan el rol contralor por parte del Estado; optimiza los servicios al integrarlos; garantizan la atención de algunas enfermedades que están cubiertas en el “paquete universal de prestaciones”; y mejora la compra de insumos y medicamentos. A nivel territorial, mejora algo el acceso con la integración de los servicios públicos y mixtos, de segundo y tercer nivel. También plantea un crecimiento cuantitativo de la Atención Primaria de Salud para lograr la ampliación de cobertura, como primer nivel.
No obstante, esta reforma cambia el concepto de “la universalidad del derecho a la salud”, que incluye la atención gratuita de calidad para todos y todas por igual, sin discriminación de ningún tipo, por el de “universalizar coberturas de paquetes prestacionales ante eventuales enfermedades”. El Estado, a través de mecanismos de mercantilización, elimina el concepto de gratuidad de la salud, proponiendo el de protección financiera a través de la creación de un seguro o varios, que paga a las empresas privadas prestadoras de servicios, con recursos públicos. El Gobierno ya dio los pasos para constituir este modelo al separar las funciones del sistema de salud, en rectoría y atención, basados en el modelo de financiamiento de “Cobertura Universal en Salud” que se sustenta en las alianzas público-privadas. Las empresas de medicina prepaga ya se manifestaron a favor de la reforma, puesto que consideran que promoverá el crecimiento del sector privado. Esta reforma es un retroceso en el derecho universal a la salud, porque limita las funciones del Estado, convirtiéndolo en un árbitro regulador que garantiza la competencia del mercado de la salud[70].
Conclusiones
Estamos ante una crisis civilizatoria. El paradigma capitalista y los Estados neoliberales con sus políticas de migajas sociales que mantienen el statu quo, son insostenibles para la propia vida. La covid-19 es el síntoma de que la sociedad global se encuentra ante las consecuencias de 4ta. revolución industrial, donde el extractivismo ha pasado a ocupar un lugar central. La epidemiología clásica lineal[71] y las políticas públicas centradas en factores de riesgo individual, se muestran incapaces para garantizar el derecho a la salud de la población. No es suficiente la descripción sobre el conjunto de factores relacionados a formas de contagio, las características de las personas vulnerables y los síntomas. Esto solo representa la punta del iceberg del problema, ya que diligentemente se ocultan e invisibilizan las causas profundas de esta contingencia; la sobreexplotación de la naturaleza[72], el modelo de agricultura industrial y un metabolismo socioambiental malsano[73]. La teoría más extendida a nivel oficial es que la covid-19 es una enfermedad zoonótica[74], que son aquellas que se pueden transmitir de animales a seres humanos de manera natural. Sin embargo, algunos epidemiólogos críticos[75] se alejan de la polémica “virus-natural-virus-laboratorio” y llaman la atención sobre el ocultamiento intencionado en los discursos oficiales de cómo el origen de este virus, ya sea en laboratorio o por zoonosis, en realidad es el mismo. El modelo de producción y reproducción capitalista, bajo el amparo de Estados y políticas neoliberales, con sus procesos destructivos de los ecosistemas, promueve procesos zoonóticos cada vez más virulentos. En el caso que se haya producido en un laboratorio[76], la intencionalidad de promover nuevos mercados, con nuevas lógicas de enfermedad y medicalización de la sociedad, también responde a los intereses del capital.
El Estado neoliberal paraguayo requiere de políticas de salud funcionales a la sostenibilidad del sistema actual que les permita justificar y manejar la pandemia en el marco de las condiciones de aceptabilidad social que convienen al capital, sin profundizar en las causas y sin cuestionamientos, porque así se pueden dar respuestas limitadas, como el “quédate en casa” y recibe 500.000 guaraníes para no morir de hambre, y en simultáneo realizar compras por excepción y urgencia en millones de dólares para terapia intensiva (a pesar de ser una deuda histórica), o promover el modo covid de vivir, evitando las manifestaciones ante la reforma privatista del Estado y esperando en casa con las ventanas cerradas mientras se queman miles de hectáreas de bosque nativo para el agronegocio.
En cuanto al enfoque desde Salud Pública para hacer frente a las altas tasas de morbi-mortalidad de las ECNT (cáncer, diabetes, cardiopatías, obesidad, etc.) sigue la misma lógica funcional de la covid-19. Si bien se habla de la necesidad de la implementación de acciones multisectoriales para hacer frente a los determinantes sociales, políticos y ambientales, lo cierto es que el enfoque de los programas y políticas no incorpora acciones para enfrentar aspectos estructurales[77], sino que se enfoca en factores individuales (estilos de vida) que tienen un efecto muy limitado en mejorar las tasas de morbi-mortalidad. Las políticas del MSPyBS son enunciativas, y no tienen capacidad de incidencia en los otros sectores e instituciones relacionadas directamente al modelo de producción.
Después del modo covid de vivir, vendrá el modo vivir en alerta y en emergencia permanente porque el pronóstico de la aparición de virus cada vez más agresivos por procesos zoonóticos, del incremento exponencial de cánceres[78] y de infecciones arbovirales: como el dengue, zika, chikungunya, malaria, y otros, es una realidad que está tomando forma de la manera más dolorosa.
A pesar de que la mayor parte de los países del mundo ha reconocido la importancia de que la salud pública debe traducirse en sistemas públicos universales de salud, financiados con recursos del Estados en base a lógicas impositivas redistributivas, el Gobierno continúa con su reforma privatista de salud, anunciada en el 2019. El modelo se basa en la propuesta de la Cobertura Universal en Salud, que ha impulsado en América Latina, el Banco Mundial y la Fundación Rockefeller, desde la década de los 90. Este modelo se basa en el financiamiento por seguros de salud diferenciados en función de la capacidad de pago de la población (con subsidio a la demanda). Con la financiarización y la mercantilización de la salud pública, se busca garantizar la salud de los sistemas económicos y financieros en detrimento de la salud de la población. Algunos de los países que siguieron esta lógica, como Colombia, Chile, México, entre otros, han sufrido efectos devastadores para el derecho a la salud, con la privatización de los servicios, la precarización de la red pública, problemas de acceso y barreras burocráticas para la población, judicialización, muertes evitables, entre otros.
Con esta proyección, cobra sentido lo paradójico de que para el 2021, en el marco del plan de austeridad anunciado por el Ejecutivo[79], a pesar de la necesidad de financiación que sostenga toda la inversión de este año, se haya anunciado un recorte del 3,3% para el Ministerio de Salud Pública. Las reducciones más significativas se observan en el Programa de Atención Primaria de la Salud, con un recorte del 5,4% con respecto al 2020, y en algunos hospitales como el Hospital Nacional con 8% menos y Hospital del Trauma con 13% menos.
Recomendaciones
- Adoptar la Resolución N.º 1/2020, Pandemia y derechos humanos en las Américas, de la Corte Interamericana de Derechos Humanos, del 10 de abril de 2020, con énfasis en la urgencia de adoptar medidas inmediatas y diligentes para prevenir la ocurrencia de afectaciones al derecho a la salud. El Estado debe generar políticas que garanticen el acceso universal, tanto en la atención sanitaria por covid-19 como de las otras necesidades en salud de la población.
- Realizar la reforma participativa del Estado, para garantizar el derecho a la salud, a través de un sistema de salud público, universal, único, integral y gratuito, financiado con recursos públicos.
- Crear canales de participación social y popular protagónica, decisión, monitoreo y control sobre las políticas públicas de salud a nivel territorial y nacional, y realizar foros sociales para la participación en el proceso de reforma.
- Fortalecer la estrategia de Atención Primaria de la Salud (APS), desde un modelo de atención integral, superando la visión de “Salud pobre para pobres”; integrando enfoques conceptuales: derechos, determinación social de la salud, interseccionalidad, con estrategias de cuidado promocionales, preventivas, curativas y de rehabilitación, durante todos los momentos del ciclo vital, desde el nacimiento hasta la muerte.
- Abrir nuevas Unidades de Salud de la Familia, para llegar a la cobertura territorial progresiva del 100% de la población en 3 años, garantizando los equipamientos, insumos y profesionales de salud suficientes.
- Contratar médicos(as), licenciados(as) y agentes comunitarios, en condiciones laborales dignas de igualdad salarial a los(as) profesionales de hospitales.
- Cumplir los criterios de progresividad presupuestaria para la Política Nacional de Salud con resultados y metas a corto, mediano y largo plazos, que permitan rendir cuentas públicas sobre los avances de la reforma del sistema de salud.
- Desarrollar un plan para el mantenimiento de las mejoras realizadas con los “pabellones de contingencia” y proyectar la infraestructura, los recursos, y el cronograma para fortalecer UTI hospitalarias.
- Aprobar y socializar el Protocolo del MSPyBS sobre intervención en casos de violencia obstétrica, accesibles a las mujeres y sus familias.
- Diseñar una política intersectorial nacional que enfrente las ECNT (como el cáncer, la diabetes, las cardiopatías, obesidad, entre otras) desde la determinación social de salud, que permita garantizar los derechos humanos y realizar cambios estructurales en lo modos de vivir colectivos, como: ambiente saludable, condiciones dignas de trabajo, protección social universal en todo el ciclo de vida, etc.
- Garantizar con carácter de urgencia, la universalidad y gratuidad del acceso a la promoción de la salud, la prevención y el tratamiento del cáncer en cualquier estadio, en base a criterios estandarizados de salud pública, según la Ley N.º 6266 de Atención Integral a las Personas con Cáncer.
- Aprobar urgentemente una Ley y un Programa Nacional con partidas presupuestarias determinadas, que garanticen los cuidados paliativos universales; particularmente los ambulatorios, con atención especializada del personal de salud, bajo el principio de derecho a la salud y la dignidad humana. Aprobar urgentemente el protocolo de cuidados paliativos para las personas enfermas con covid-19.
[1] Carmen Gómez, “Derechos Humanos en Salud”, en Derechos Humanos en Paraguay 1998 (Asunción: Alter Vida et al., 1998),144-146.
[2] No fue hasta el 2003 que se dio un avance en este sentido, ya que, para evitar nuevos desabastecimientos, se aprobó la Ley “De Protección Infantil sobre Enfermedades Inmunoprevenibles”.
[3] Lourdes I. Talavera, “Derecho a la salud”, en Derechos Humanos en Paraguay 1997 (Asunción: Adavi et al., 1997), 238-239.
[4] El detonante fue la condena por homicidio culposo de dos médicos tras la muerte de un niño en 1990, debido a que durante la práctica quirúrgica no contaron con los insumos necesarios.
[5] Esperanza Martínez, “Exclusión e inequidad social: señales de la salud en deterioro”, en Derechos Humanos en Paraguay 2002 (Asunción: Codehupy, 2002), 338-344.
[6] Natalia Slepoy Benites, “Derechos sexuales y reproductivos: una asignatura pendiente”, en Derechos Humanos en Paraguay 2007 (Asunción: Codehupy, 2007), 313-314.
[8] OPS/OMS, Comité Interinstitucional de cuentas de salud (Asunción: OPS/OMS, 2003). MSPyBS, Análisis del Gasto Total en Salud en Paraguay. Años 2003-2014 (Asunción: MSPyBS, 2015).
[9] El 2013 fue el único año de todo el periodo analizado en que se dio un recorte de 8,6% para el MSPyBS, desde 1999.
[10] La Ley N.º 5098/2005 de Responsabilidad Fiscal establece que “el incremento anual del gasto corriente primario del Sector Público no podrá exceder a la tasa de inflación interanual más el 4%”.
[11] OCDE, Estudio multidimensional de Paraguay. Capítulo 2. Reformando el sistema de salud paraguayo (Organisation for Economic Co-operation and Development, 2019).
[12] Hasta la fecha, el criterio de universalidad y enfoque de derechos del sistema de salud argentino ha contribuido a que muchas familias paraguayas puedan acceder a la atención en salud, particularmente en el caso de enfermedades catastróficas.
[13] Lilian Soto, “¿Es un derecho la salud en Paraguay?”, en Derechos Humanos en Paraguay 2007 (Asunción: Codehupy, 2007), 371-386. Cristina Guillén, “De la exclusión a la expectativa de universalidad”, en Derechos Humanos en Paraguay 2008 (Asunción: Codehupy, 2008), 572-575.
[14] La ley fue promovida y aprobada ante la intención del Gobierno de ese periodo de retroceder y eliminar esta conquista histórica de la sociedad paraguaya.
[15] Ruth Irala Rivas y Pablino Caballero, “La salud es un derecho, no es un privilegio”, en Derechos Humanos en Paraguay 2012 (Asunción: Codehupy, 2012), 225-226.
[16] Ibíd., 227.
[17] María Gloria Montórfano, “La salud en Paraguay: ¿retrocedió como derecho? De la teoría a la práctica. Una brecha que afecta a la población”, en Derechos Humanos en Paraguay 2015 (Asunción: Codehupy, 2015), 152-164. Ministerio de Salud Pública, Datos abiertos (Asunción: MSPyBS, 2020). Disponible en http://portal.mspbs.gov.py/digies/datos/.
18 Mariluz Martín Martínez, “El derecho a la salud es inalcanzable sin justicia social y calidad de vida”, en Derechos Humanos en Paraguay 2018 (Asunción: Codehupy, 2018), 173-175. Mariluz Martín Martínez, “Salud, un camino hacia la mercantilización”, en Derechos Humanos en Paraguay 2019 (Asunción: Codehupy, 2019), 183-184.
[19] Martín Martínez, “Salud, un camino hacia la mercantilización”, 183-184.
[20] Ministerio de Hacienda, Paraguay. Balance julio 2020.
[21] Fundación Cird, Rendición de donaciones (Asunción: CIRD, 2020) Disponible en https://rendicionescovid19.cird.org.py/donaciones.
[22] MSPyBS, Rendición de cuentas. Disponible en https://www.MSPyBS.gov.py/dependencias/portal/adjunto/94aa33-MatrizRendicindeCuentasMSPYBSENEASEP2020.pdf.
[23] Informe de la Comisión Bicameral del Congreso, de carácter transitorio, para el control de los recursos previstos en la Ley de Emergencia N.º 6524/2020, al 26 de octubre de 2020.
[24] Organización Mundial de la Salud. Disponible en https://www.who.int/es/news/item/03-03-2020-shortage-of-personal-protective-equipment-endangering-health-workers-worldwide.
[25] Contraloría General de la Nación, Informe final sobre insumos del MSPyBS, 2020, https://es.scribd.com/document/462461798/Informe-Final-de-la-Contraloria-sobre-insumos-de-Ministerio-de-Salud#from_embed.
[26] Ministerio de Hacienda, https://www.hacienda.gov.py/web-presupuesto/index.php?c=311.
[27] Reporte de medidas, https://www.MSPyBS.gov.py/covid-19-actualizacion.php.
[28] La tasa de letalidad promedio de Paraguay fue de 2,2, mientras que en la región de América del Sur fue de 3,1.
[29] Organización Mundial de la Salud. Coronavirus Disease (COVID-19) Dashboard. Actualizado al 2020/11/7, 11:34am CET, https://covid19.who.int/, acceso el 7 de noviembre 2020, 09:40.
[30] MSPyBS, https://www.mspbs.gov.py/covid-19.php, acceso el 7 de noviembre de 2020, 09:50.
[31] Decreto N.º 3526 “Habilitación de albergues para personas con COVID19”, del 9 de abril de 2020.
[32] Varias personas relataron que llevaban hasta dos meses encerradas, y que la indefinición de su fecha de salida, junto con la incertidumbre de la enfermedad, les generaba problemas de salud mental. Mecanismo Nacional de Prevención de la Tortura, Informes de Monitoreo: Casa de la Familia Salesiana CAFASA, del 13 de julio de 2020 y Albergue Polideportivo Takuru Puku, de 10 de agosto de 2020 (Asunción: MNP, 2020), http://www.mnp.gov.py/index.php/repository/informes-de-monitoreo-y-seguimiento/albergue-sanitario. Consultado el 1/11/2020, 12:00.
[33] La inversión será financiada por el Contrato de Préstamo BID 3372/OC-PR Operación PR-L1080 Proyecto de Mejoramiento del Tramo San Juan Nepomuceno – Ruta PY 06, mediante una reprogramación presupuestaria de fondos ya aprobados y no de ningún nuevo préstamo.
[34] “Paraguay instala su séptimo pabellón de contingencia, construido con recursos ahorrados de un crédito del BID”, Agencia IP, 20 de octubre de 2020, acceso el 4 de noviembre de 2020, https://www.ip.gov.py/ip/sistema-sanitario-suma-su-septimo-pabellon-de-contingencia-construido-con-recursos-ahorrados-de-un-credito-del-bid.
[35] “Solo habrá 570 camas de UTI”, ABC Color, 16 de septiembre de 2020, acceso el 4 de noviembre de 2020, https://www.abc.com.py/nacionales/2020/09/16/solo-habra-570-camas-de-uti/.
[36] MSPyBS, Ocupación de camas, https://public.tableau.com/profile/MSPyBS#!/vizhome/OcupacindeCamasDescargadeDatos/CAMAS.
[37] El MSPySP tuvo que crear una segunda línea no experta para las UTI, implementando cursos presenciales y virtuales para 1.530 profesionales de otras especialidades (personal médico y enfermería), con el objeto de dotarles de algunos conocimientos básicos, habilidades en terapia intensiva y en la evaluación y manejo inicial de pacientes con covid-19, con el objeto que realicen este trabajo bajo supervisión de intensivistas.
[38] MSPyBS, 2020, https://www.MSPyBS.gov.py/portal/21400/uti-220-medicos-especialistas-a-nivel-pais.html.
[39] Según declaraciones de la Dra. Liz Karina Fernández, de la Sociedad paraguaya de medicina crítica y cuidados intensivos, el número de intensivistas a nivel país es de 190 médicos y médicas. “Covid puso al tapete realidad de intensivistas”, ABC Color, 7 de septiembre de 2020, acceso el 5 de noviembre de 2020, https://www.abc.com.py/nacionales/2020/09/07/covid-puso-al-tapete-realidad-de-intensivistas/.
[40] “Carencia y elevados costos en la UTI de Salud Pública”, ABC Color, 6 de septiembre de 2020, acceso el 5 de noviembre de 2020, https://www.abc.com.py/nacionales/2020/09/06/carencia-y-elevados-costos-en-la-uti-de-salud-publica/.
[41] Los costos en sanatorios privados son más caros, ya que estos cotizan a precio de mercado (para obtener rentabilidad y ganancias). Ibíd.
[42] Verónica Serafini, Pandemia y salud en Paraguay: dos mitos sobre el papel del Estado y el desarrollo (Asunción: Cadep, 2020.
[43] Pronunciamiento de Gremios Médicos Unidos: Círculo Paraguayo de Médicos, Colegio Médico Quirúrgico del Paraguay, Academia de Medicina del Paraguay, Sindicato Nacional de Médicos, Asociación de Médicos de Ciudad del Este, AMIPS, SITRACEM, SIPUHNI. “’Estamos perdiendo esta guerra’: Médicos indignados emiten comunicado exigiendo acciones al Gobierno”, Ñanduti Diario Digital, 18 de agosto de 2020, acceso el 4 de noviembre de 2020, http://www.nanduti.com.py/2020/08/18/estamos-perdiendo-esta-guerra-medicos-indignados-emiten-comunicado-exigiendo-acciones-al-gobierno/.
[44] “Aumenta el número de médicos contagiados de covid-19”, ABC Color, 1 de septiembre de 2020, acceso el 5 d noviembre de 2020, https://www.abc.com.py/nacionales/2020/09/01/aumenta-el-numero-de-medicos-contagiados-de-covid-19/.
[45] “Aumento de casos de covid-19 en personal de salud”, MSPyBS, Boletín 4/2020, http://www.vigisalud.gov.py/files/slider/BOLETIN_Aumento%20de%20casos%20COVID-19%20en%20Personal%20de%20Salud.pdf.
[46] Según datos del MSPyBS, al 4 de septiembre de 2020, se notificaron 8.442 personales de salud expuestos a SARS-CoV-2 o con sospecha de covid-19, de los cuales 1.246 fueron confirmados por laboratorio para infección por SARS-CoV-2, incluidos tres fallecidos, lo que corresponde al 6% del total de casos confirmados a nivel nacional.
[47] “Médicos y enfermeras se sienten desprotegidos y claman por equipos”, Última Hora, 13 de marzo de 2020, acceso el 4 de noviembre de 2020, https://www.ultimahora.com/medicos-y-enfermeras-se-sienten-desprotegidos-y-claman-equipos-n2874636.html.
[48] Boletín informativo casos acumulados de mortalidad por ECNT S41, MSPyBS.
[49] El Cáncer de mama es la principal causa de muerte de las mujeres en Paraguay. En 2019, fueron diagnosticadas 1.747 personas, de las cuales 429 fallecieron, con una letalidad que alcanzó el 20%. Los datos fueron reportados de 17 centros asistenciales (públicos y privados) que atendieron y/o diagnosticaron a estos pacientes ese año. DGVS, http://vigisalud.gov.py/page/#1004.
[50] Asociación de Pacientes Oncológicos del Hospital de Itauguá. “Pacientes oncológicos se manifiestan en Hospital de Itauguá”, Última Hora, 28 de mayo de 2020, acceso el 2 de noviembre de 2020, https://www.ultimahora.com/pacientes-oncologicos-se-manifiestan-hospital-itaugua-n2887477.html.
[51] “Apoyamos al Servicio de Mastología” [Facebook], Sociedad Paraguaya de Mastología [@SociedadParaguayadeMastología], 29 de mayo de 2020, https://www.facebook.com/photo?fbid=2769869219791916&set=a.1200265353418985.
[52] MSPyBS, Indicadores Básicos de Salud (Asunción: MSPyBS, 2019).
[53] Declaraciones del exdirector del Incan, Julio Rolón en Radio Nacional del Paraguay. “Unos 15.000 paraguayos reciben diagnóstico de cáncer anualmente”, 30 de enero de 2018, acceso el 4 de noviembre de 2020, https://www.ip.gov.py/ip/unos-15-000-paraguayos-reciben-diagnostico-cancer-anualmente/.
[54] El MSPyBS no tiene un registro de cáncer de base poblacional. Actualmente, existe un proyecto en fase incipiente, que cuenta con el apoyo técnico de GICR (Iniciativa Mundial para el desarrollo de Registros de Cáncer), cuyo objetivo es avanzar en este sentido, y contar con datos fidedignos de la situación del cáncer en el país. “Registro de cáncer de base poblacional, una realidad en el país”, MSPyBS, http://vigisalud.gov.py/page/#1001.
[55] Paraguay y Bolivia se presentan como los países con mayor faltante (desabastecimiento) de medicamentos oncológicos, de la región. Índice de preparación para el abordaje del cáncer. Preparación para el abordaje del cáncer América Latina. (ICP) International Cancer Control Partnership. Preparación para el abordaje del cáncer en América Latina. (London: The Economist Intelligence Unit Limited, 2019), 5-7.
[56] Hasta el 2018, Bolivia era el país más rezagado, pero con la aprobación e implementación de la Ley del Sistema Único de Salud, se está avanzando en el alcance gradual de la atención médica gratuita y universal a través de instituciones de salud pública. Preparación para el abordaje del cáncer América Latina. (ICP) International Cancer Control Partnership (London: The Economist Intelligence Unit Limited, 2019), 16-17.
[57] Se estima que por año en el Incan se tratan aproximadamente 1.400 personas y quedan 3.600 fuera del sistema, que deben o bien costear el tratamiento por su cuenta o quedarse sin el mismo. “Instituto del Cáncer inaugura segundo acelerador lineal”, La Nación, 19 de octubre de 2020, https://www.lanacion.com.py/pais/2020/10/19/instituto-del-cancer-inaugura-segundo-acelerador-lineal/.
[58] “Pacientes con cáncer se manifestarán por falta de medicamentos”, ABC Color, 21 de junio de 2020, acceso 3l 4 de noviembre de 2020, https://www.abc.com.py/nacionales/2020/06/21/pacientes-con-cancer-se-manifestaran-por-falta-de-medicamentos/.
[59] “Pacientes oncológicos urgen compra de medicamentos faltantes en el IPS”, ABC Color, 26 de junio de 2020, acceso el 2 de noviembre de 2020, https://www.abc.com.py/nacionales/2020/06/26/pacientes-oncologicos-urgen-compra-de-medicamentos-faltantes-en-el-ips/?fbclid=IwAR0CEoGathv6r4YTzEbh0TmzwQsQqQX7T4DiGCVkrnNMKhpOpurET4KQsyw.
[60] Ministerio de Hacienda, Informe de medio año. Presupuesto por resultados (Asunción: MH, 2020), 45, https://www.hacienda.gov.py/web-presupuesto/archivo.php?a=67676a707b747a7579353836383635736b6a6f753338363836336f746c7534766a6c67006&x=909002f&y=1e1e0bc.
[61] “Pacientes con cáncer, de nuevo sin radioterapia y siguen sin quimioterápicos”, ABC Color, 9 de septiembre de 2020, acceso el 4 de noviembre de 2020, https://www.abc.com.py/nacionales/2020/09/09/pacientes-con-cancer-de-nuevo-sin-radioterapia-y-siguen-sin-quimioterapicos/.
[62] APACFA informó a varios medios de la muerte de unas 100 personas por falta de acceso. “De nuevo sin radioterapia”, ABC Color, 10 de septiembre de 2020, acceso el 2 de noviembre de 2020, https://www.abc.com.py/nacionales/2020/09/10/de-nuevo-sin-radioterapia/.
[63] Comunicado de la Comisión Nacional de los Derechos Humanos reconoce que “[…] las zonas tropicales enfrentan el cambio climático, la deforestación, la explotación maderera, la urbanización y los cambios demográficos”. Naciones Unidas,El futuro le pertenece a las zonas tropicales, https://www.un.org/es/observances/tropics-day.
[64] https://www.jcu.edu.au/state-of-the-tropics/publications/2020.
[65] La otra gran epidemia fue en el 2013, que registró la muerte de 250 personas. “Dengue: de 250 muertes en 2013, incidencia bajó a cero en el 2017”, MSPyBS, 4 de diciembre de 2017, acceso el 3 de noviembre de 2020, https://www.mspbs.gov.py/portal-13794/dengue-de-250-muertes-en-2013-incidencia-bajo-a-cero-en-el-2017.html.
[66] DGVS/MSPyBS, Boletín de vigilancia de arbovirosis, 6 de noviembre de 2020, acceso el 7 de noviembre de 2020, http://www.vigisalud.gov.py/page/#vista_boletines_dpto.html.
[67] Muchos casos no fueron confirmados con los reactivos de dengue por una cuestión de recursos, según declaraciones de autoridades de la cartera sanitaria. “Cada 60 min. hay 83 nuevos casos de dengue”, ABC Color, 29 de enero de 2020, acceso el 4 de noviembre de 2020, https://www.abc.com.py/edicion-impresa/locales/2020/01/29/cada-60-min-hay-83-nuevos-casos-de-dengue/.
[68] Declaraciones del director de vigilancia Guillermo Sequera: “Hay casos que no nos notifican; nosotros sabemos que lo que vemos es la punta del iceberg”. “Advierten que epidemia de dengue será una de las más grandes en años”, ABC Color, 8 de enero de 2020, acceso el 2 de noviembre de 2020, https://www.abc.com.py/nacionales/2020/01/08/advierten-que-epidemia-de-dengue-sera-una-de-las-mas-grandes-en-anos/.
[69] El diputado Hugo Capurro, del Partido Liberal Radical Auténtico, votó a favor de la declaración y “criticó al ministro de Salud, Julio Mazzoleni, y lo tildó de mentiroso. Sostuvo que el secretario de Estado quiso “ocultar cifras” sobre lo que realmente sucede [con el dengue] a nivel país”. “Diputados aprueba declaración de emergencia sanitaria por dengue”, Última Hora, 17 de febrero de 2020, acceso el 4 de noviembre de 2020, https://www.ultimahora.com/diputados-aprueba-declaracion-emergencia-sanitaria-dengue-n2870495.html.
[70] La diputada Kattya González, del Partido Encuentro Nacional, presentó a la Comisión Bicameral de Reordenamiento de la Estructura del Estado, una propuesta de reforma basada en algunos elementos del sistema de salud uruguayo, con la asesoría de una empresa de medicina prepaga. La propuesta también se basa en el modelo de Cobertura Universal de Salud. “Presentan nuevo modelo de salud pública”, Última Hora, 27 de abril de 2020, acceso el 5 de noviembre de 2020, https://www.ultimahora.com/presentan-nuevo-modelo-salud-publica-n2882182.html.
[71] Jaime Breilh, analiza cómo la pandemia desde la epidemiología lineal, cartesiana, que reduce su objeto de estudio y metodología al problema de observación empírica del brote y multiplicación por contagio de casos individuales de enfermedad y muerte para correlacionarlos con factores de riesgo de transmisión, y enfatiza que la ciencia responde al control de los Estados. Es ese control el que les permite ordenar el mundo de acuerdo con las propias condiciones de “aceptabilidad del sistema” para poder mantener el poder, como mencionaba Foucault (1982). Jaime Brilh et al., Posnormales (Editorial ASPO, junio 2020).
[72] https://www.debate.com.mx/cdmx/Pandemia-fue-posible-por-el-desequilibrio-ambiental-especialistas-20200724-0022.html.
[73] Jaime Breilh, La epidemiología crítica: una nueva forma de mirar la salud en el espacio urbano, https://www.scielosp.org/article/scol/2010.v6n1/83-101/.
[74] El 61 por ciento de los patógenos para el ser humano tiene origen zoonótico y representa el 75 por ciento de las enfermedades emergentes. “Zoonosis: 75% de las enfermedades transmitidas al ser humano es de origen animal”, MSPyBS, 6 de julio de 2020, acceso el 4 de noviembre de 2020, https://www.mspbs.gov.py/portal/21256/zoonosis-75-de-las-enfermedades-transmitidas-al-ser-humano-es-de-origen-animal.html.
[75] Jaime Breilh. Md. MSc. PhD. Epidemiólogo ecuatoriano; exrector de la Universidad Andina Simón Bolívar, Ecuador; expresidente de la Academia Ecuatoriana de Medicina; director del Centro de Investigación y Laboratorios de Evaluación de la Salud Colectiva (Universidad Andina Simón Bolívar -UASB-E.).
[76] El profesor Luc Montagnier, ganador del premio Nobel de Medicina en 2008 por su descubrimiento de los virus de la inmunodeficiencia humana (VIH), sostiene que el genoma del SARS-CoV-2 habría sido diseñado y contiene algunos genes del VIH -1 y afirma que esa similitud genómica es imposible de haberse logrado sin intervención directa de la ingeniería genética. “Las evidencias científicas explican que el SARS-CoV-2 surgió de forma natural, no fue creado en un laboratorio”, National Geographic-España, 21 de abril de 2020, acceso el 5 de noviembre de 2020, https://www.nationalgeographic.com.es/ciencia/coronavirus-ni-se-creo-ni-se-escapo-laboratorio_15452.
[77] Condiciones laborales (horarios, sedentarismo laboral, estrés, etc.), la deforestación y la contaminación ambiental, el control del uso de agrotóxicos, la protección social en todo el ciclo de vida, etc.
[78] Según la Organización Panamericana de la Salud, si las tendencias actuales continúan, para el año 2030 se prevé que el número de mujeres diagnosticadas con cáncer de mama en América aumente hasta en un 34%. https://www.paho.org/hq/index.php?option=com_content&view=article&id=5041:2011-breast-cancer&Itemid=3639&lang=es#:~:text=Si%20las%20tendencias%20actuales%20contin%C3%BAan,es%20el%20segundo%20en%20mortalidad.
[79] “Austeridad del presupuesto 2021 será fundamental para la recuperación económica”, Agencia IP, 9 de septiembre de 2020, https://www.ip.gov.py/ip/austeridad-del-pgn-2021-sera-clave-para-la-recuperacion-economica/.

